- 昭和医科大学病院
- 診療科・センター・部門
- 診療科
- 脳神経外科
- 脳動脈瘤(未破裂、破裂)
脳動脈瘤(未破裂、破裂)
無症候性未破裂脳動脈瘤は治療すべきか 治療方法と考えかた
脳動脈瘤
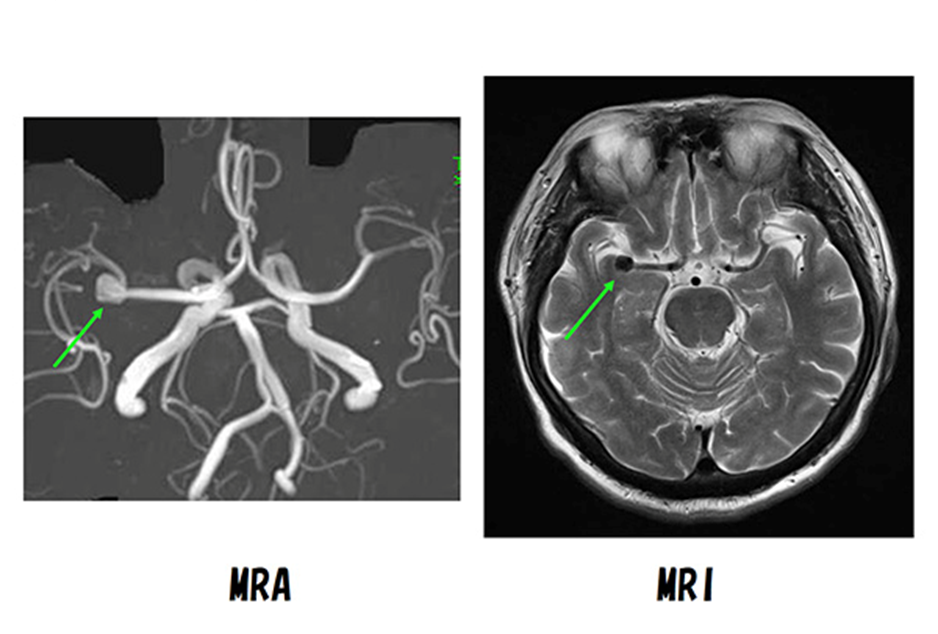
脳動脈瘤とは 脳の動脈の分岐部にできた風船状の嚢状動脈瘤と、脳の血管自体が膨らんでできた本幹動脈瘤群があります。動脈瘤は破裂すると半数以上の方が寝たきりや死亡するくも膜下出血という重大な病気になりますが、破裂しない限りは基本的に無症状です。後者の動脈瘤は破裂してくも膜下出血になるものや、脳梗塞になるもの、進行性に大きくなり脳を圧迫するものなど病態の異なるいくつかのタイプがあります。本幹動脈瘤の中で有名なものは解離性動脈瘤です。しかし”動脈瘤“といえば血管分岐部の嚢状動脈瘤をさす場合がほとんどであり、これについて解説いたします。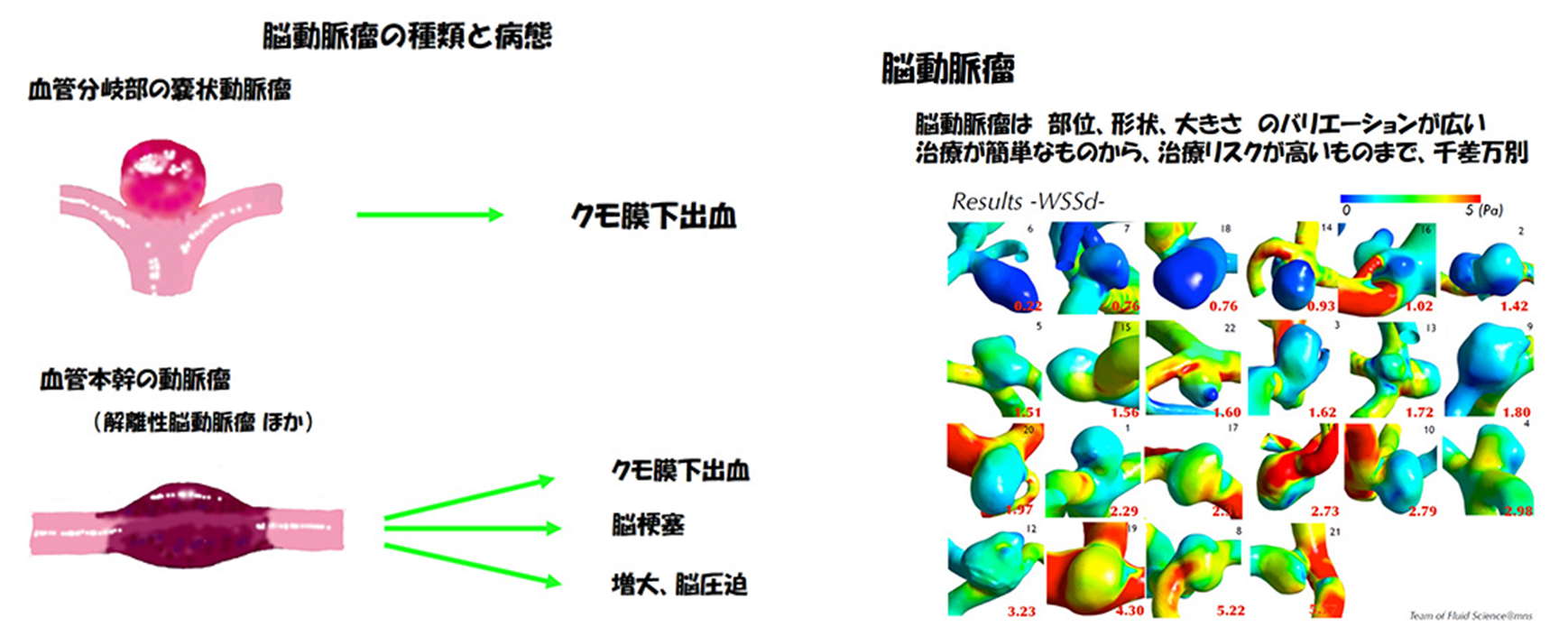
脳動脈瘤が発見されたら… 治療するべきか? 経過観察か?
脳動脈瘤は、破裂の可能性があるのは 3mm以上の大きさのものですが、場所や形によって破裂の可能性が低く、経過観察を優先する場合も多く、経過観察でよいのか、治療したほうがよいのか、治療する場合はどんな治療をするかについて脳動脈瘤を専門としている脳神経外科医から正確な説明(インフォームドコンセント)を受けることが重要です。
まず脳神経外科医による正確なインフォームドコンセントを
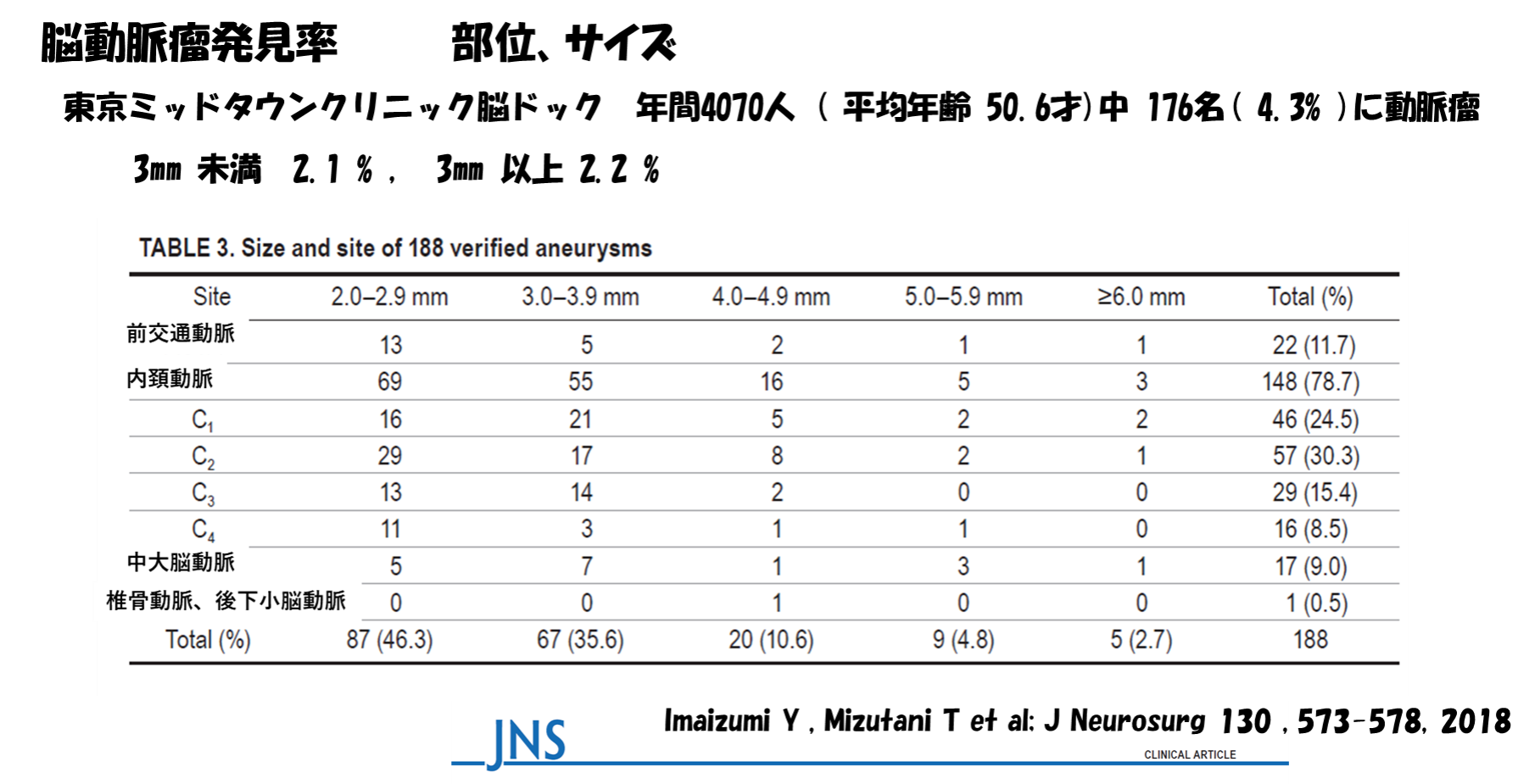
脳動脈瘤は、脳ドックや、頭痛、めまいなどの原因を調べるためにMRI、MRAを受けることによって、破裂していない状態(未破裂)で発見されます。頻度は2-6%との報告がありますが、東京ミッドタウンクリニック 脳ドックのデータを昭和医科大学脳神経外科のグループが解析し、4.3% に動脈瘤が発見されました。約半数は破裂の危険がほとんどない3mm未満でした。ただ半数は破裂の可能性がある3mm以上ですので、3mm以上に成長するものが約半数ということになり、半年から1年毎の定期フォローアップが必要です。詳細は世界的な権威のある学術誌(Journal of Neurosurgery)に論文として掲載されています。
動脈瘤を治療するか、治療しないで経過観察するかは、「自然歴」と「治療の安全性」の両てんびん
脳ドックなどで脳動脈瘤が見つかった場合、治療をするかどうかの判断には「自然歴」が重要です。「自然歴」とは、「破裂の危険性はどのくらいあるのか」「増大や変形する可能性はどのくらいあるのか」という確率を指します。次に考慮するのは治療の安全性とリスクです。脳動脈瘤が見つかっても、治療することがベストな選択とは限りません。安全に治療できるか、治療の際のリスクはどれくらいか、個々に予測する必要があります。動脈瘤は大きさ、部位、形状は、一つとして同じものはないため、治療難易度の高いものもあり、それだけ治療の安全性も異なりますし、年齢、脳の状態、全身状態の要素も重要です。また術者の技量は安全性を左右する大きな要素です。
治療をするかどうかの判断は、この「自然歴」と「治療の安全性」を両てんびんにかけてリスクベネフィットを判断しながら検討していきます。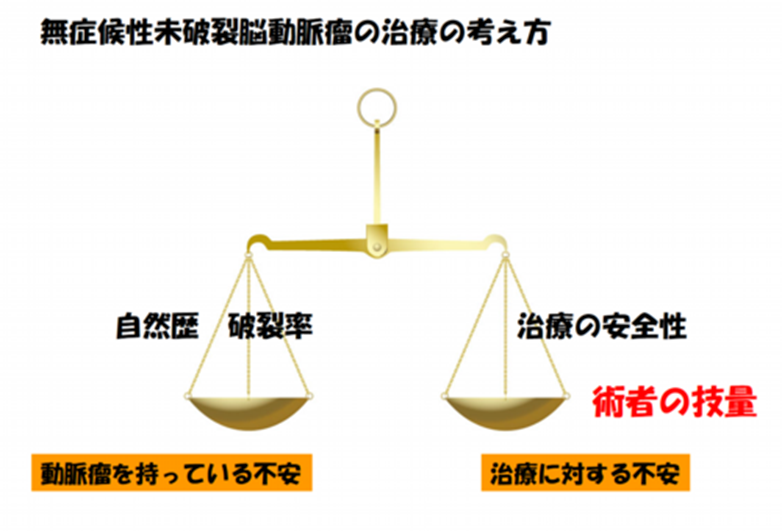
自然歴(破裂率) 動脈瘤の大きさ、部位、破裂率、リスク因子、生涯破裂率
無症候性未破裂動脈瘤の破裂率は、7000人規模で実施した日本人の調査(UCAS Japan)が2012年に報告され、全体平均 0.95%/年でした。場所による差があり、動脈瘤が大きいほど、不正な形状ほど破裂しやすく、ブレブ(動脈瘤からさらに小さいコブが出ている形状)があると 1.63倍と報告されています。喫煙習慣、高血圧、過度の飲酒(1週間で150g以上のアルコール摂取)家族歴、多発性などが破裂リスクを高める要因として、あげられています。60才の女性で、平均的な動脈瘤が発見された時に、余命は約30年ありますから、生涯破裂率は 約1%x30=約30%程度と計算します。これを高いととるか低いととるかは、個人の考え方にもよります
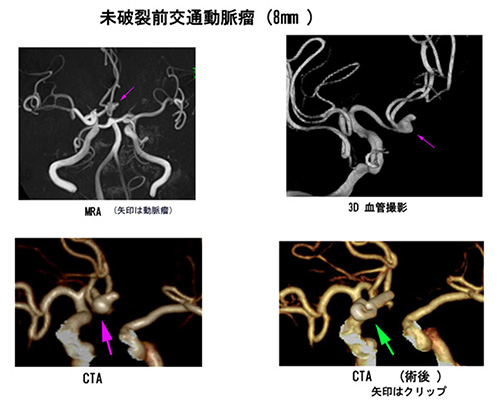
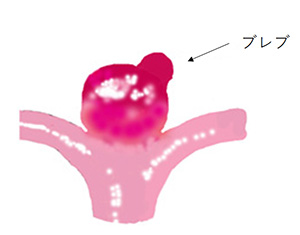 また、動脈瘤の場所によって破裂率は異なり、前交通動脈瘤、内頚動脈—後交通動脈瘤は他部位より破裂率が高い部位です。
また、動脈瘤の場所によって破裂率は異なり、前交通動脈瘤、内頚動脈—後交通動脈瘤は他部位より破裂率が高い部位です。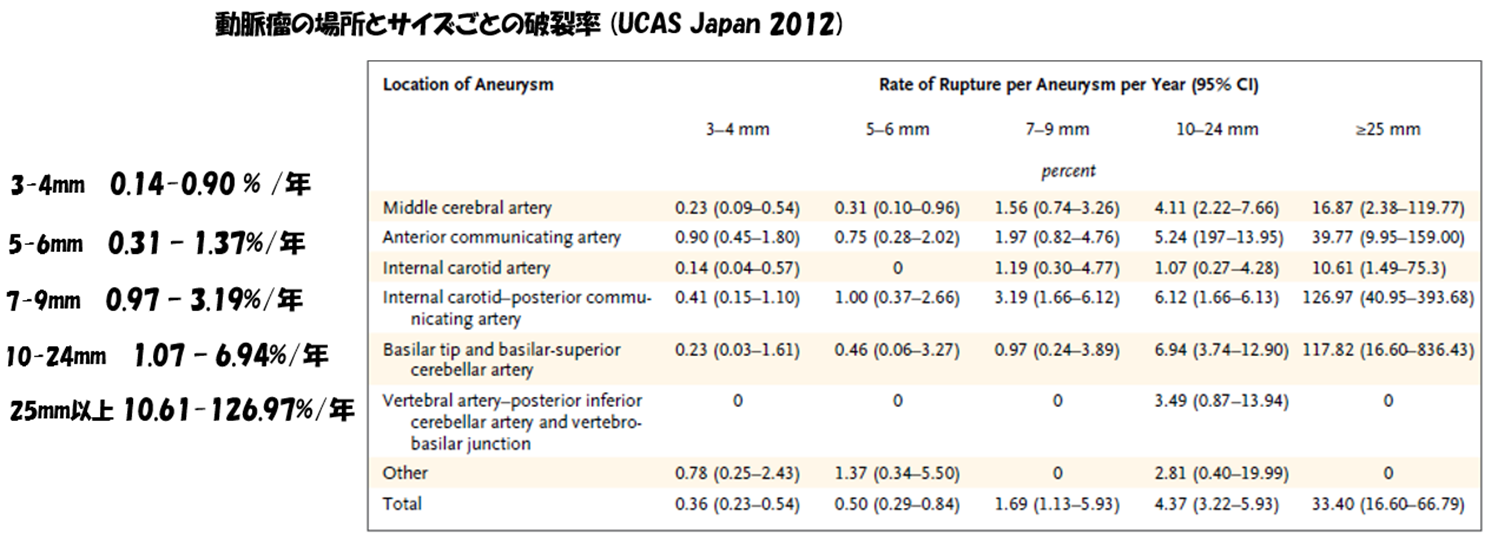
脳動脈瘤の治療方法
脳動脈瘤の治療には開頭手術と血管内治療の2つがあります
「開頭手術」と「血管内治療」、治療方法の比較
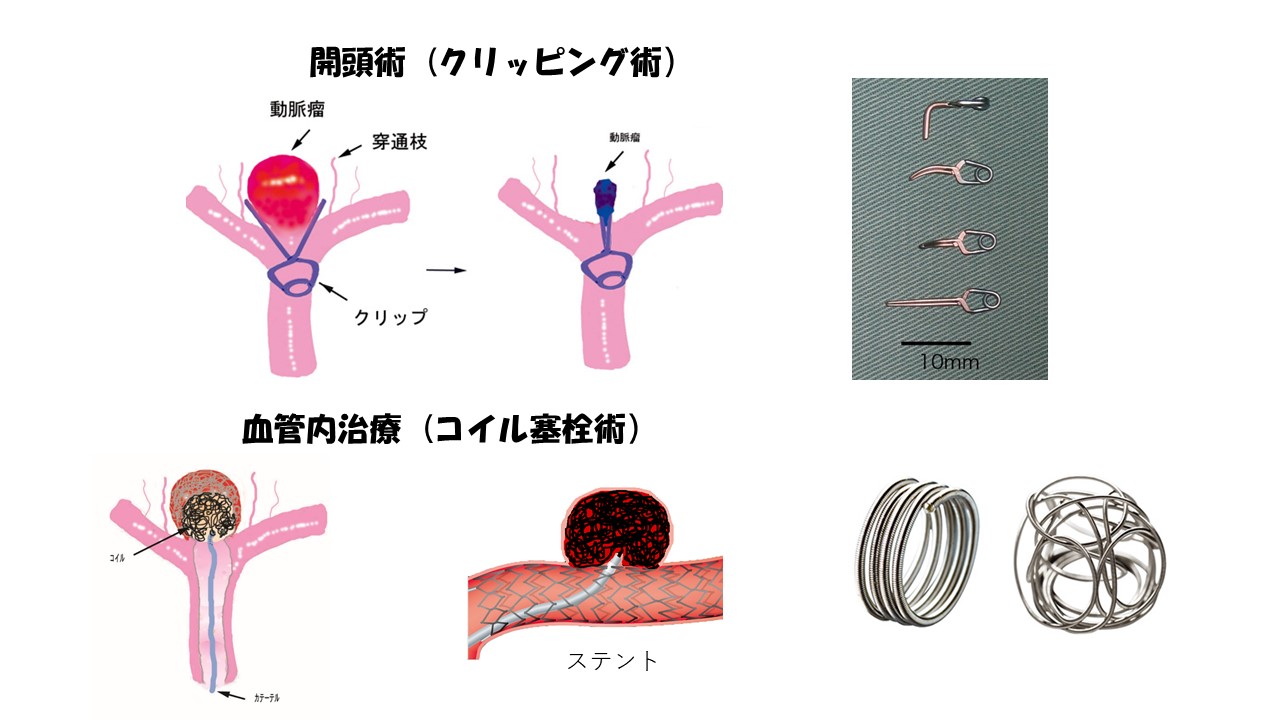
<各治療の特徴>
| 開頭手術 (脳動脈瘤治療の約5割を占める) | 直接病変に触れるため、侵襲性(周辺の脳組織へ影響を及ぼす可能性)があるといえます。頭を切って手術するので入院期間も長くなります。ただし 動脈瘤への血流の入り口をクリップで完全に閉じるので、再発が少なく「根治」という面では大変優れた治療です。どんな形の動脈瘤にも対応でき、術中に万が一出血が起きた場合でもリカバーしやすいという特徴があります。 |
| 血管内治療 (脳動脈瘤治療の約5割を占める) | 頭を切らなくてよいため、低侵襲(病変以外のほかの脳組織への影響の心配がない)であることが利点です。ただし、動脈瘤への血流の入り口は完全には閉じずに隙間があるので、10パーセント程度の再発(動脈瘤に詰めたコイルの隙間から血流が入り込み再び動脈瘤が発生する)と、動脈瘤の形によっては治療ができないというマイナス面があります。間口の広い動脈瘤はステントを使用します。最近では従来のステントより目が細かいため根治も期待できるフローダイバーターステントが認可されて、広まりつつあります。ステントを使用する場合は抗血小板剤の使用が必須となるため、体から血が出やすい、血が止まりにくくなるという問題もあります。 |
脳動脈瘤は、形、場所、大きさによってバリエーションが多い疾患です。ですから「どちらの治療法が絶対的によいか」という考え方はできないものの、「どちらの治療が適しているのか」を導き出すことは可能です。上記に加え、個々の方の自然歴や条件は異なりますので「自分に」適した方法を医師とよく相談することが重要です。
どんな脳動脈瘤の場合にどのような治療が適しているか
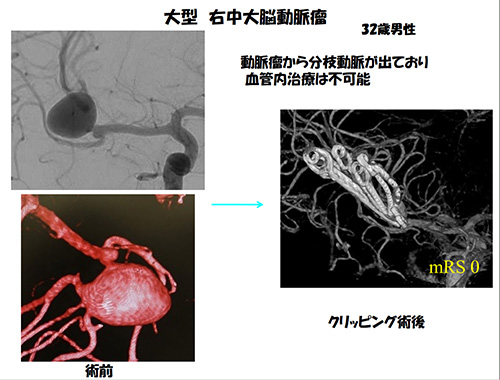
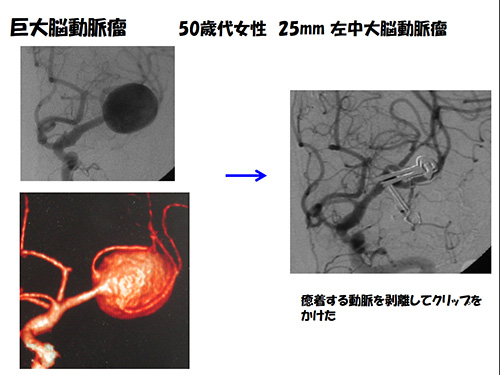
たとえば脳底動脈先端部の動脈瘤は頭の奥の深い所にでき、意識の中枢を栄養とする重要な穿通枝という非常に細い動脈が近くにあるので、手術のリスクも高い場所です。これに対して血管内治療は比較的安全である場合が多く、再発よりも「治療そのものが安全に行えるかどうか」を優先しなければならないため、血管内治療のほうが適している場合が多いです。一方、動脈瘤自身から枝のように血管が出ている場合、中にコイルを詰めてしまうと枝になった血管も閉塞してしまうことになるため、血管内治療は適しておらず、開頭術の出番と言えます。また、脳の表面に近い位置にできた動脈瘤は手術ではすぐそこに見えますが、逆に血管内治療では遠い位置になります。特に中大脳(ちゅうだいのう)動脈瘤は脳表に近く、また下図のように動脈瘤自身から血管が出ていることが多く、開頭クリッピング術に最も適した動脈瘤です。中小型の中大脳動脈瘤だとほぼ100%の成績です。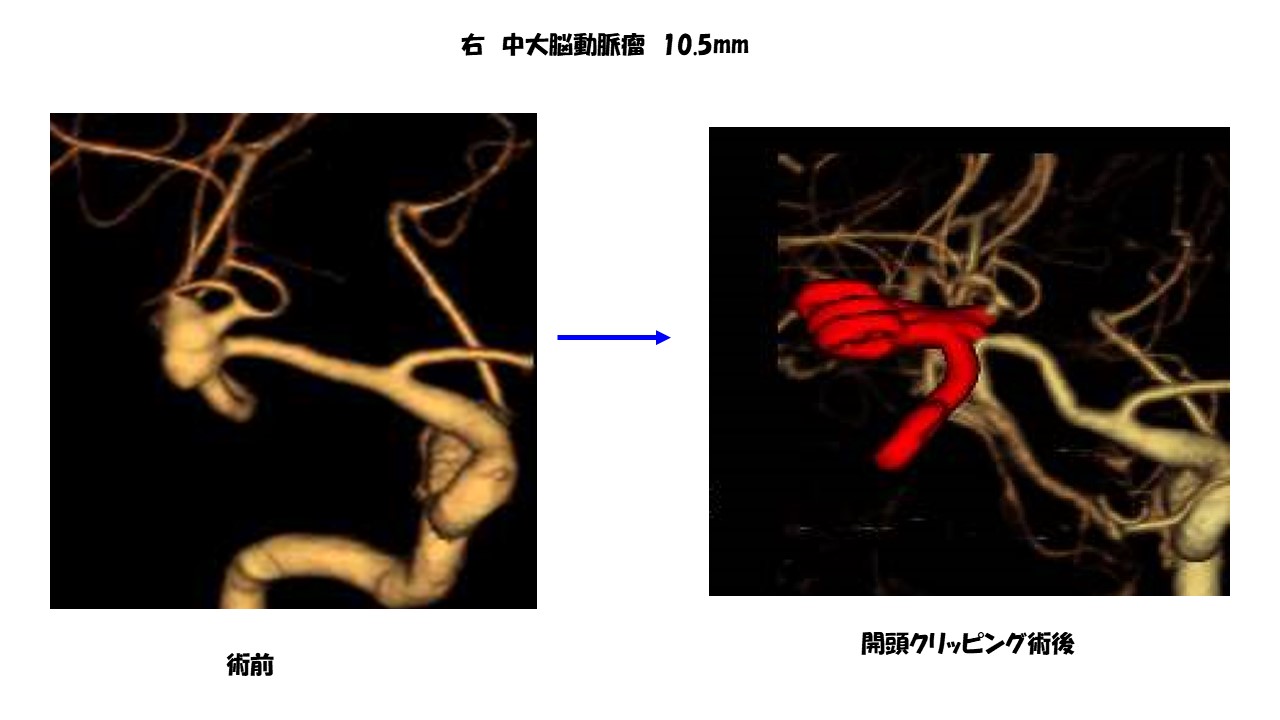
昭和医科大学病院脳神経外科の場合、治療の検討をする際には開頭手術と血管内治療のそれぞれのエキスパートクラスの専門医が一緒にカンファレンスを行います。ひとつの脳動脈瘤に対してそれぞれの治療専門医が平等に比較検討し、患者さんに説明できることは、非常に利点になると思います。患者さんのお考えをよく伺い、医学的に最適、安全な治療をお勧めいたします。
脳動脈瘤の治療方法(1) 開頭術
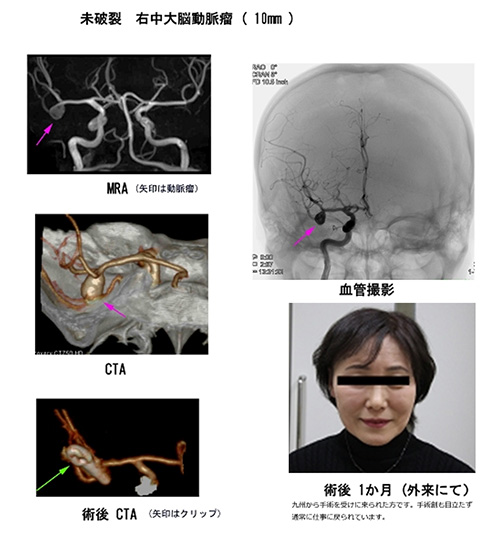
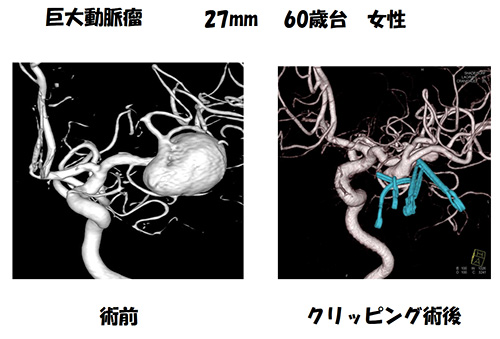
手術は、開頭して脳動脈瘤をクリップする、つまり「挟む」のが具体的な方法です。基本的には、動脈瘤の根元「ネック」という部分を挟みます。ただし、動脈瘤のでき方によって、ただネックを挟んだだけでは血管も一緒に閉塞してしまうもの、1本だけでなくクリップを複数本使うものなどさまざまあるため、ひとつひとつの動脈瘤によって使用するクリップの選択や挟み方に技術と経験が必要です。クリップは動脈瘤を挟んだまま永久的に脳内に残ります。運動をしていて外れてしまうようなこともありません。
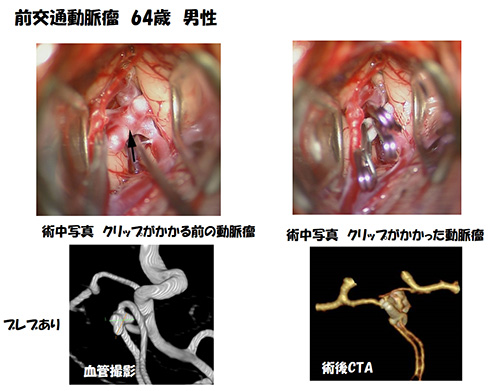
使用するクリップはチタンでできており、手術後にMRIも可能です。クリッピングの際に重要なことは、クリップ先端を確実に視認し、深く入れすぎないことです。深く入れすぎてしまうと、動脈の裏側にある穿通枝という重要な血管を巻き込んで一緒に閉塞することがあるからです。このためには常に先端が見える角度にクリップをコントロールできる微妙な動きが必要です。
昭和医科大学脳神経外科では、このような難易度の高い動脈瘤の手術成績を上げるために、血管内治療の技術を活かしたバルーン血管閉塞テスト、ハイブリッド手術室での術中血管撮影を積極的に活用しています。
脳動脈瘤の治療方法(2) 脳血管内治療
脳動脈瘤コイル塞栓術、ステント留置術
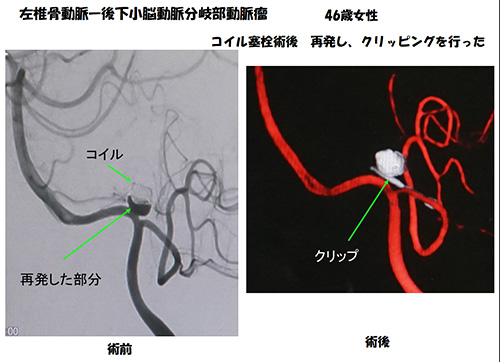
血管の中からカテーテルという細いチューブを動脈瘤の根元まで入れて、そこからコイルという金属(プラチナ性、MRI 可能) を送り込んで内部を埋めます。障害を残さず、安全に治療できる可能性は、 開頭手術と同じ程度です。この治療法の利点は、入院期間が短くてすむこと(通常、未破裂動脈瘤で 3-4日)手術創が残らず、痛みもなくてすむこと、剃髪しなくてよいこと、高齢者でも可能なことなどがあげられます。マイナス面は、10-20%に動脈瘤が再出現し、再治療を必要とすること、(いったん血管内で治療した場合、開頭手術は困難です)動脈瘤の形状(間口が広いものや、分枝血管が動脈瘤よりから出ているものなど)によってはコイルによる治療が困難であること、カテーテル操作中に動脈瘤が破裂するケースが 約1%に見られ、この場合には止血困難で重篤になることが多いことなどがあげられます。 近年、コイル塞栓術のみでは治療困難な場合は、ステントを用いて良好な成績を収めることができるようになってきており、成績は向上してきています。フローダイバーターステントという目の非常に細かい ステントが使用できるようになり、根治を目指すことが可能になりました。昭和医科大学脳神経外科でも積極的にフローダイバーターステントを使用しています。日本では現在、症例数は徐々に増加し、動脈瘤手術の約50% が、血管内手術です。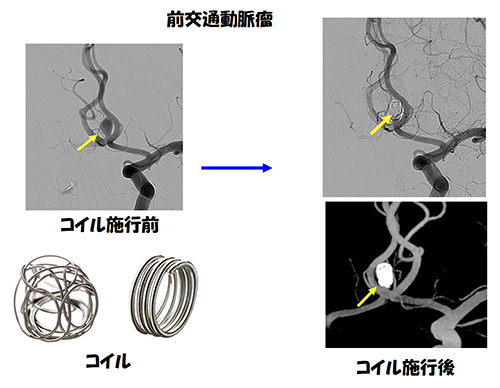
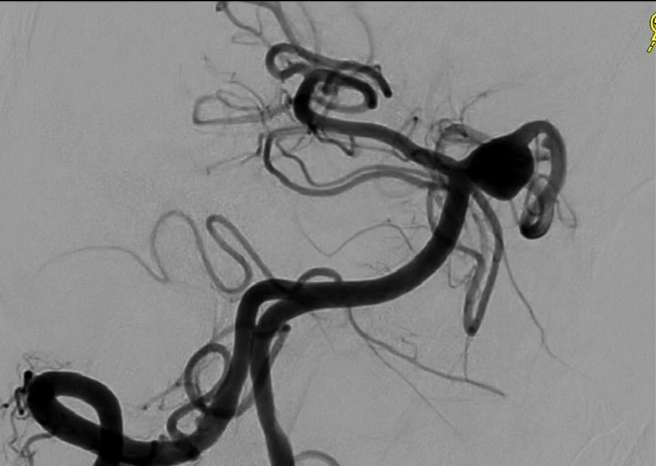 治療前:大型動脈瘤を認める
治療前:大型動脈瘤を認める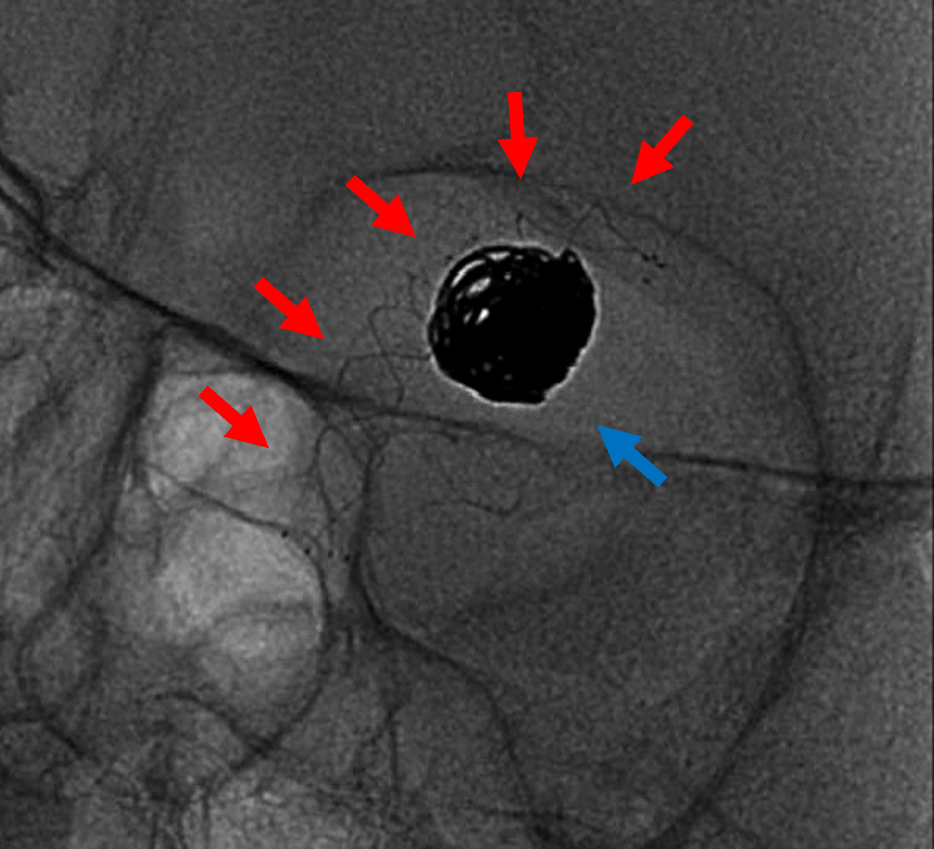 手術中:赤矢印;ステント、青矢印;コイル
手術中:赤矢印;ステント、青矢印;コイル ステント
ステント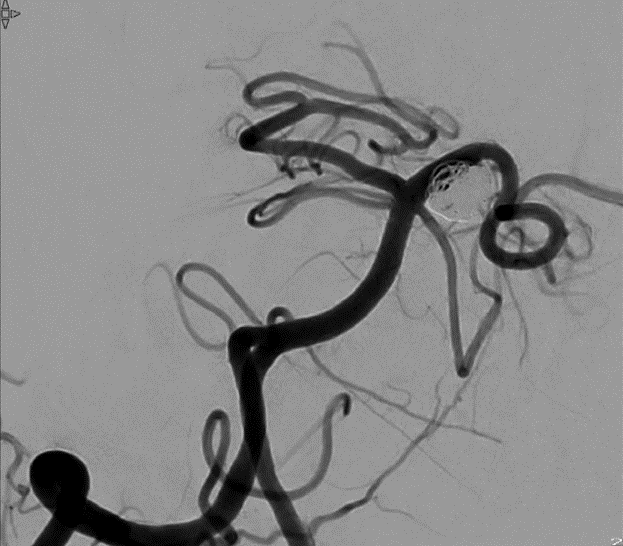 術後:動脈瘤が消失している
術後:動脈瘤が消失している
フローダイバーター留置術
2015年10月からフローダイバーターという新しいステントが導入されました。このステントは従来のステントと異なり、非常に目の細かい網でできており、このステントを動脈瘤ができた血管に留置するだけで、血液の流れを変え、動脈瘤内への血流を減らし血液が停滞することにより、徐々に血栓化し動脈瘤を閉塞させ、根治もねらえ、破裂を予防することができます。
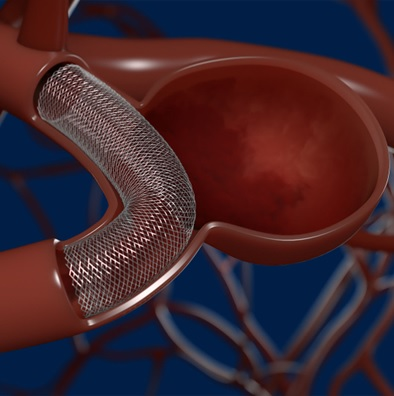
フローダイバーターステント
(症例1)
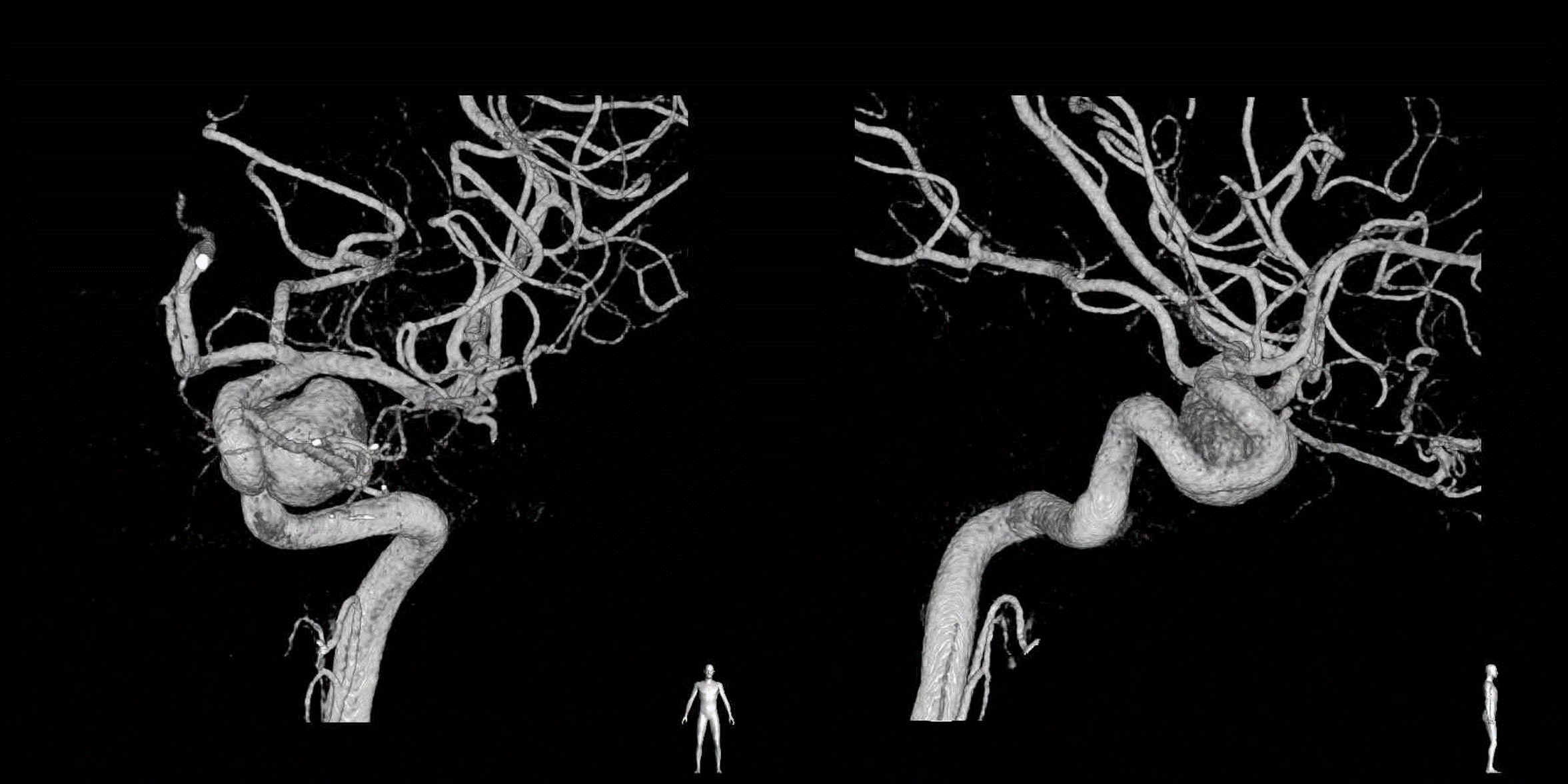 治療前の3D撮影像:左;正面、右;側面
治療前の3D撮影像:左;正面、右;側面フローダイバーター留置後
 治療後のMRA画像
治療後のMRA画像(症例2)
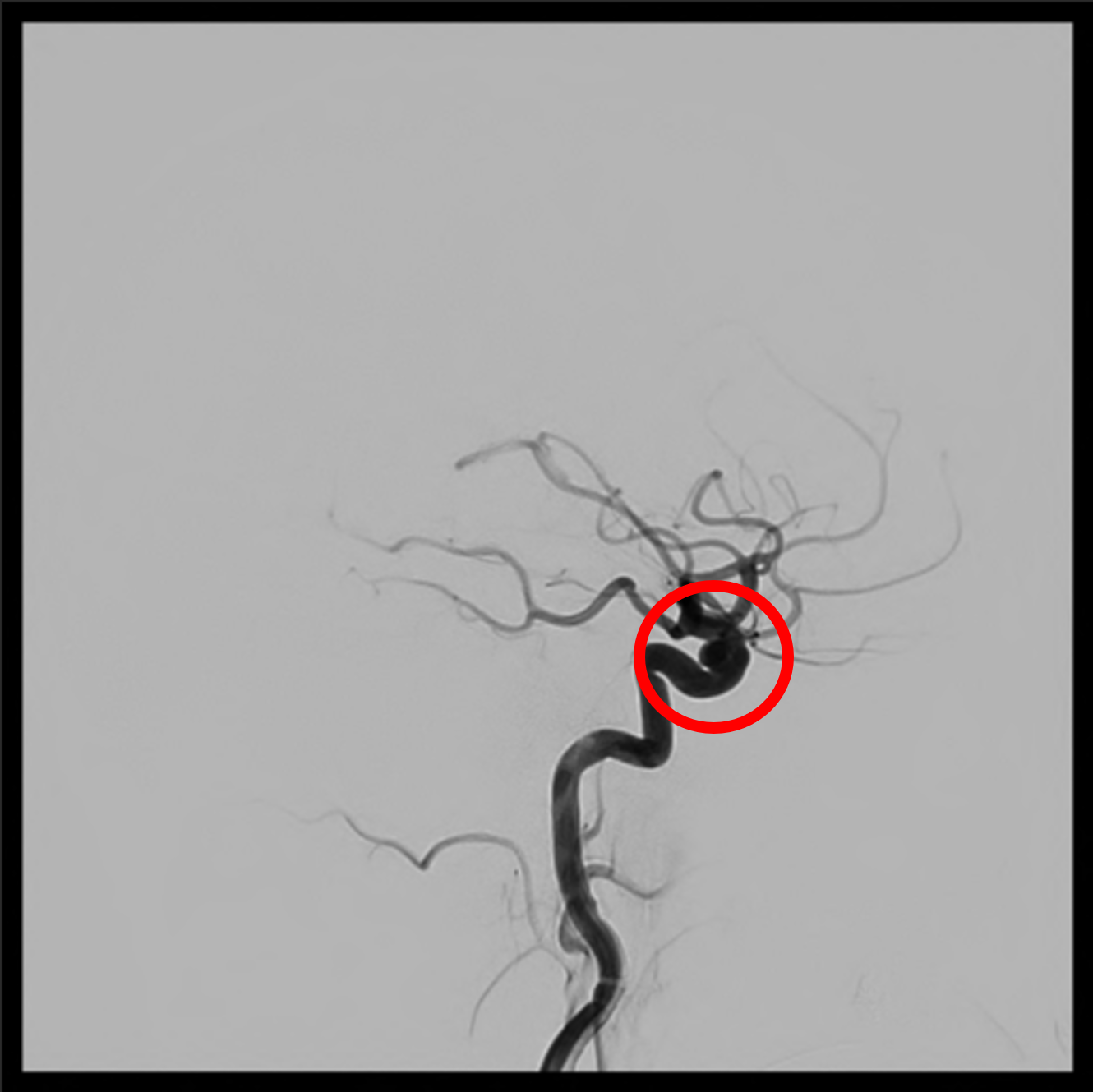 治療前:赤矢印;動脈瘤
治療前:赤矢印;動脈瘤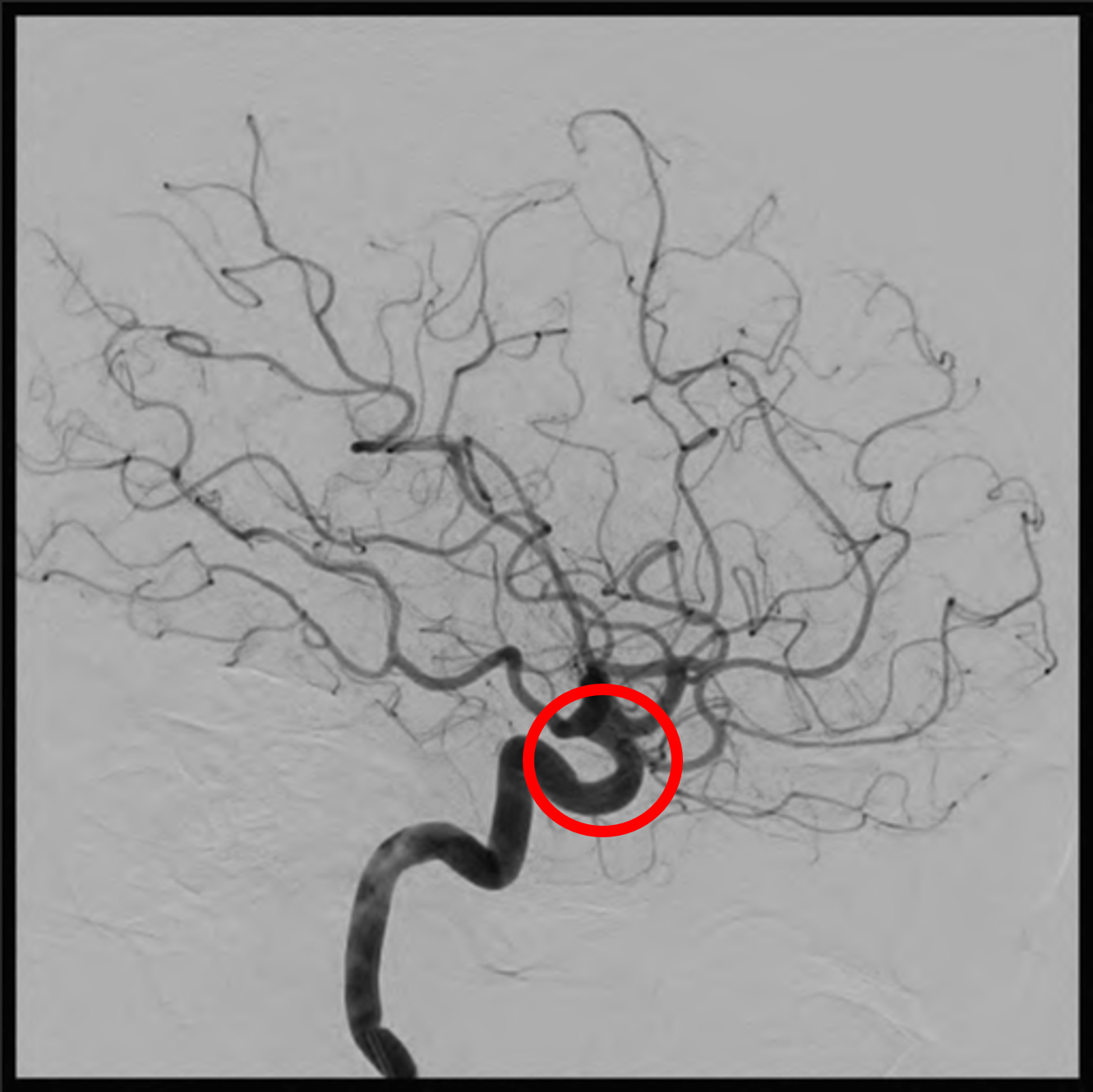 治療後:赤矢印;動脈瘤が存在した部位
治療後:赤矢印;動脈瘤が存在した部位WEB (ウェブ) 留置術
分岐部動脈瘤とは2つの太い血管に分かれる分かれ目にできた動脈瘤を言います。動脈瘤の基部のことをネックと言いますが、ネックが広い場合は、コイル塞栓術単独では再発のリスクがあります。
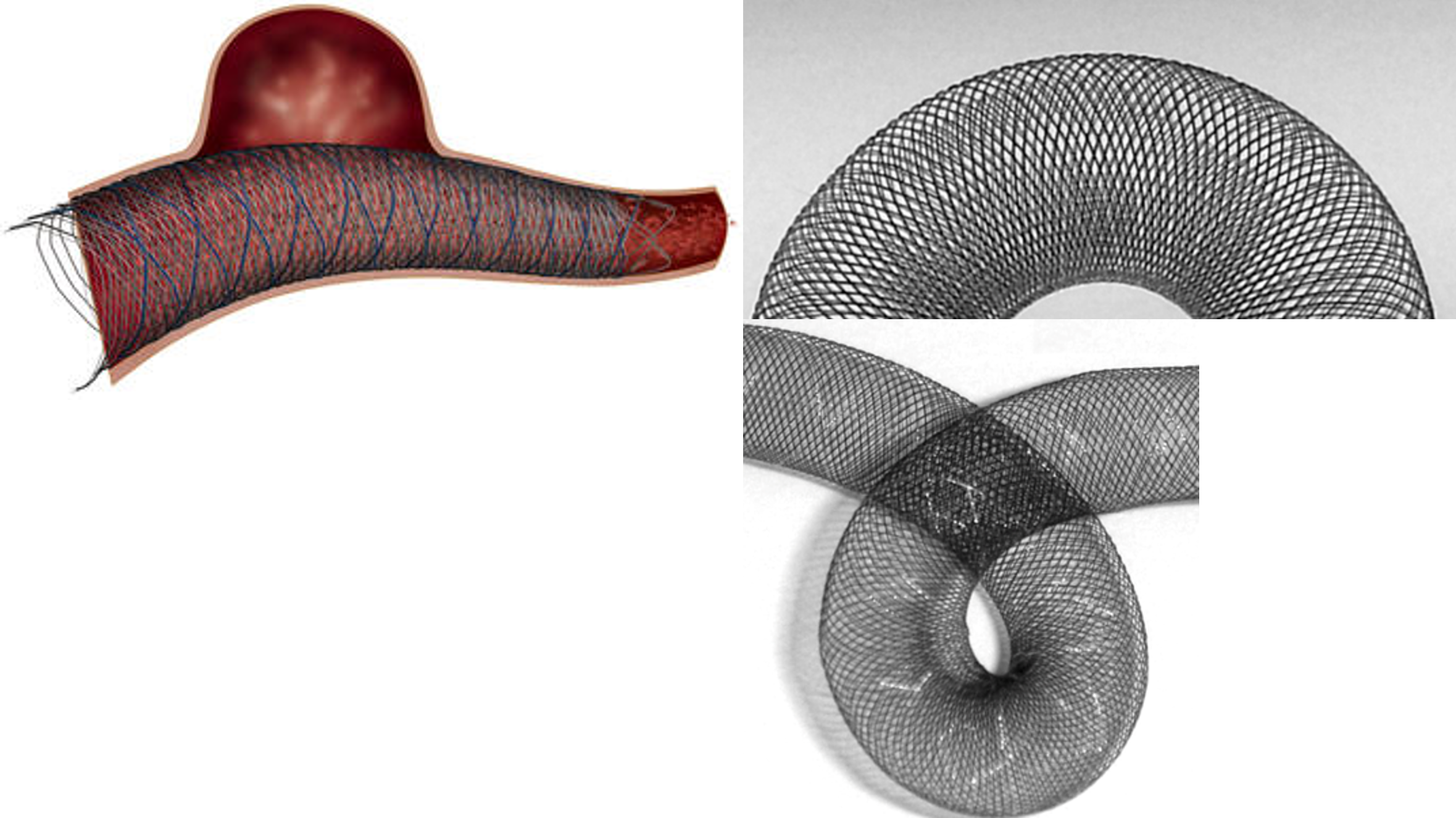
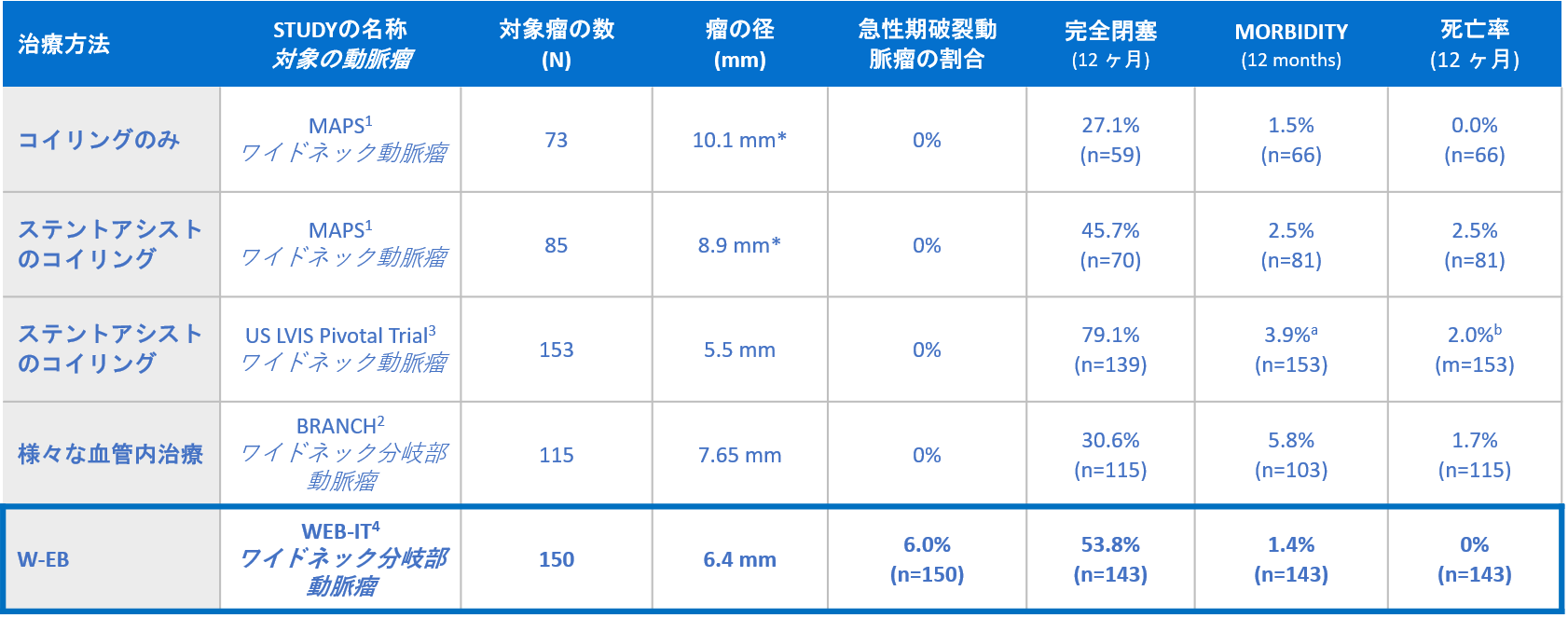
そこで2020年12月から日本国内にWEB(woven endobridge device)が導入されました(図1)。この成績は従来のコイル塞栓術よりも成績が良好な事が報告されています(表1)。
機序としてはフローダイバーターステントと同様に、網目の細かいワイヤーが編み込まれており、動脈瘤内に留置後から血流停滞が期待でき出血予防効果が期待できます。長期的には動脈瘤ネックに内膜が形成されると動脈瘤については治癒となります(図1、図2)。
また、動脈瘤のみにデバイスを留置する治療で、正常血管に異物を留置しない治療となるため、治療後、血液をサラサラにする内服は必須ではありません。
最近の報告では7年で適切な動脈瘤閉塞が87%と良好な成績であったと報告されています。5
動脈瘤サイズは、4~11mmのサイズが適応となります。
現在使用できる施設は限られており、当院は数少ない施設のうちの一つとなっております。
まずは血管内治療外来で気軽にご相談ください。
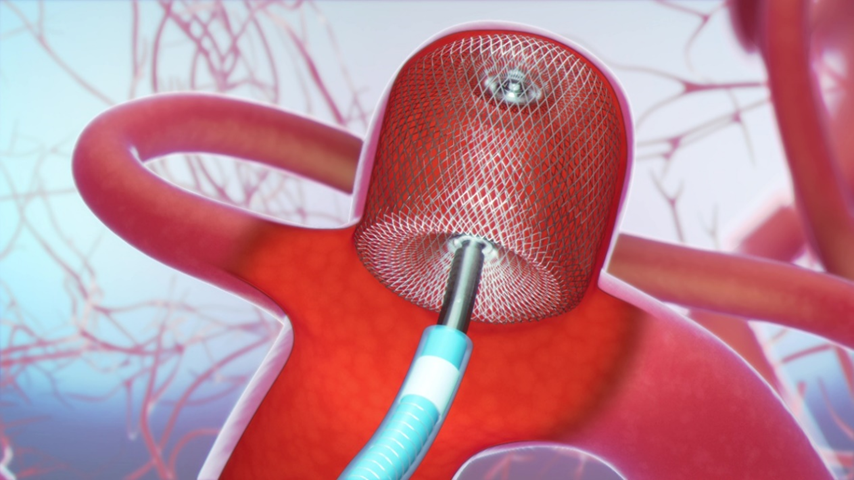
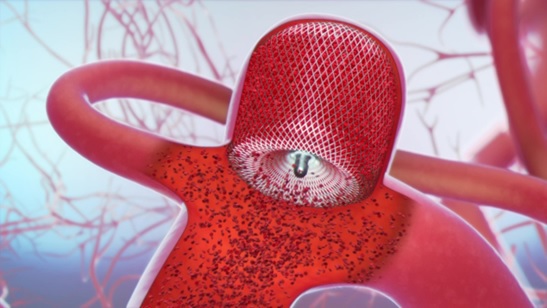
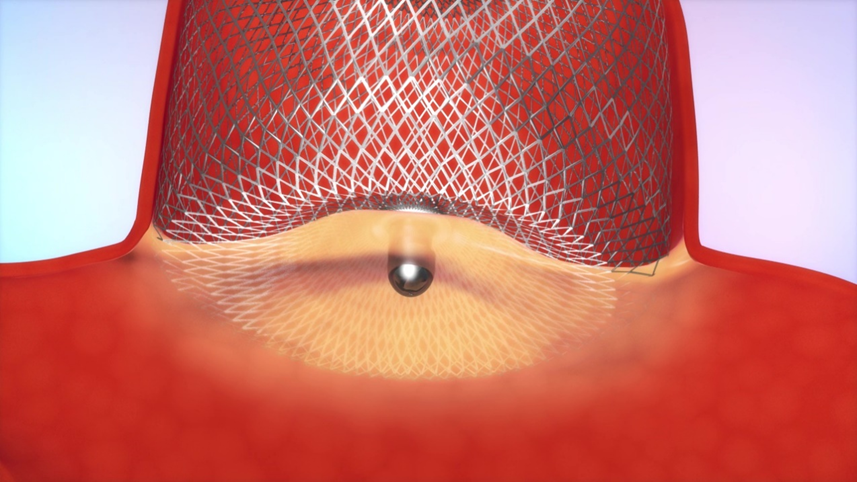
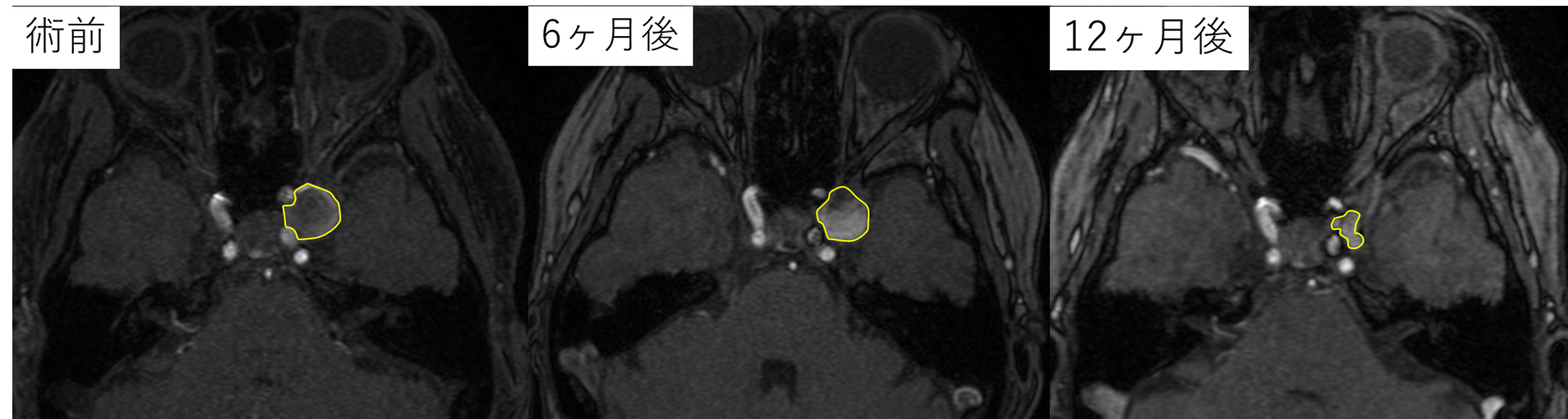
図2 自験例:治療前
 WEB留置後
WEB留置後
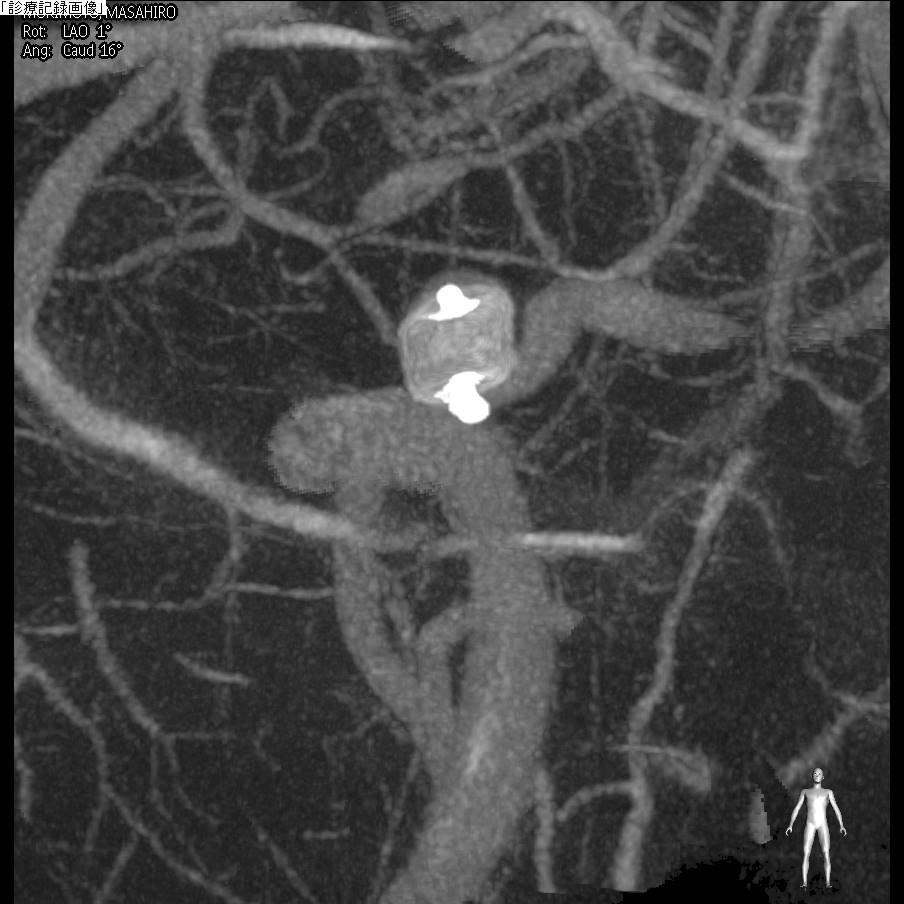
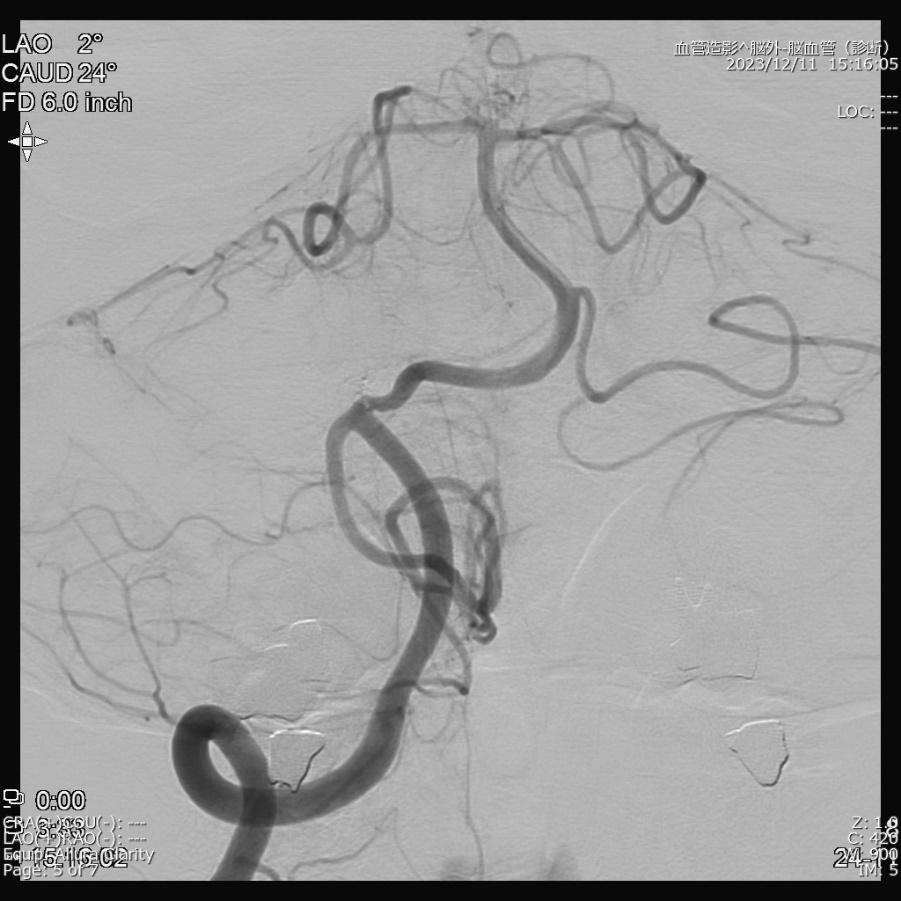 6ヶ月後 動脈瘤は消失
6ヶ月後 動脈瘤は消失
表1 各治療方法の比較
|
|
|
|
|
|
|
 | ||
|
| |||
|
|
|
| |