- 昭和医科大学病院
- 診療科・センター・部門
- 診療科
- 脳神経外科
- 解離性脳動脈瘤
解離性脳動脈瘤
脳動脈瘤とは
脳の動脈の分岐部にできた風船状の嚢状動脈瘤と、脳の血管自体が膨らんでできた本幹動脈瘤群があります。前者の動脈瘤は破裂するとくも膜下出血を生じますが、破裂しない限りは基本的に無症状です。後者の本幹動脈瘤には破裂してくも膜下出血になるものや、脳梗塞になるもの、無症状で安全なもの、進行性に大きくなり脳を圧迫するものなど病態の異なるいくつかのタイプがあります(文献1)。本幹動脈瘤の中で代表的なものが解離性動脈瘤です。現時点で把握されている解離性脳動脈瘤の病態と治療の考え方について解説いたします。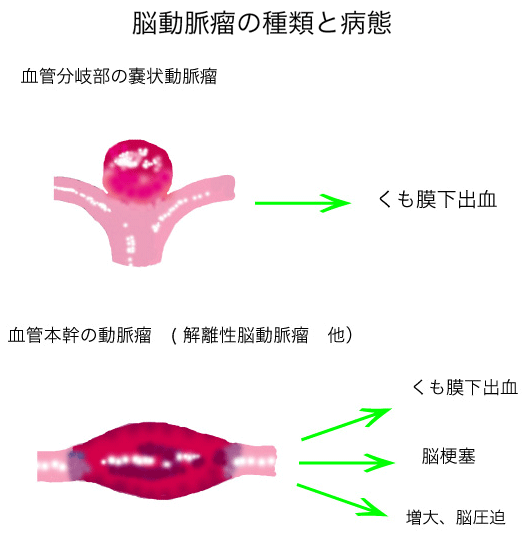
正常の脳動脈の構造と、動脈解離の発生
脳の正常な動脈は内側から内弾性板、中膜、外膜という3層の構造になっています。中でも正常の内弾性板は、血圧600mmHgまでの圧に耐える、動脈壁の一番強い構造です。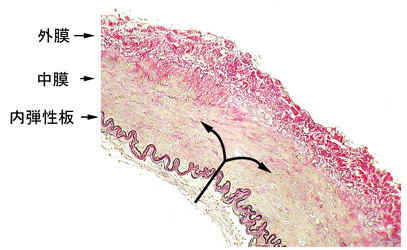
また、必要に応じて内膜が一番内側に形成されます。内膜は、基本的には血管に損傷が加わった時に、それを修復する組織であり、通常の動脈には殆ど見ることはできません。殆どの場合、動脈解離は、内弾性板に大きな裂け目ができて、中膜の中に血流が進入することによって生じます(文献2)。
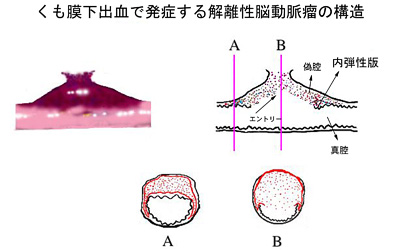
病態、頻度、好発年齢
解離性脳動脈瘤は、解離した部分が破裂するとくも膜下出血になりますが、動脈壁の剥がれた部分から分枝する血管が閉塞する、解離した血管自体が閉塞する、解離した部分についた血栓が遠位部に流れていくことなどによっては脳梗塞を生じます。通常、動脈に解離を生じた時点で、頭痛が生じることが多いのですが、頭痛の性状からは、偏頭痛や後頭神経痛、筋緊張性頭痛と区別することは不可能な場合が殆どです。解離性脳動脈瘤は、頸椎からうなじの部分を通って脳幹に至る椎骨動脈に発生することが非常に多く(80-90%)、この場合は、うなじの部分から後頭部にかけての比較的強い痛みを生じます。くも膜下出血や脳梗塞になるケースは、痛みが発生してから数日以内に発症することが大半ですが、痛みと共に動脈瘤が発生し、無症状で終始する場合もあります。
痛みが発生した時点で医療機関を受診し、MRAなどの検査を受ければ診断がつく例が多いですが、医療機関を受診しない人の中にもかなり発生していると考えられ、実際の頻度は不明です。剖検例での検索で小さな動脈解離まで含めると実に、一般成人人口の約10%に椎骨動脈解離を生じて治癒した痕を認めるというデータもあります(文献3)。水谷の報告(文献4)も含め、発生してから、内膜によって解離した部分が修復され安全な状態になるまでの期間は大多数の動脈解離において、およそ2ヶ月と考えています。くも膜下出血の原因としては、約3%をしめており(文献5)、年間発生率は 1-2人/ 人口30万人ぐらいの頻度です。これは、動脈解離の発生約300-600人に一人がくも膜下出血を生じる計算になります。脳梗塞の頻度は、よくわかっていませんが、おそらくくも膜下出血より多いと考えられています。解離性脳動脈瘤は、基本的に動脈硬化とは関係がなく、40代を中心とし、 20-60才代に発症することが多い病態です。
病態と治療の考え方
くも膜下出血で発症した解離性脳動脈瘤
- 椎骨動脈に発生するものについて -
一般的に、くも膜下出血の自然予後は非常に悪く、手術をしない場合死亡率は約70%です。動脈瘤の破裂によるくも膜下出血の脅威は再破裂で、手術の目的は再破裂を予防することにあります。これは、通常の嚢状動脈瘤も解離性脳動脈瘤も同様です。ただ、嚢状動脈瘤と解離性脳動脈瘤の病態の大きな違いは、再破裂の時期と頻度の関係です。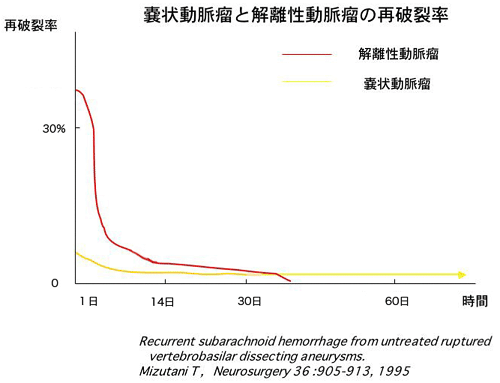
嚢状動脈瘤は破裂してくも膜下出血を生じた後、組織修復が完全に行われることなく再破裂期間は年単位の長期に及ぶのに対して、解離性脳動脈瘤は上記で述べたように、内膜による組織修復がほぼ完全に行われますが、それまでの間は、非常に不安定です。再破裂率の報告(文献 5-7)は14.1-71.4%とばらつきがありますが、再破裂例の殆どが1週間以内に再破裂し、急性期の再破裂率は嚢状動脈瘤より高いといえます。解離性脳動脈瘤の再破裂率は、1ヶ月を過ぎると約10%に減少し、2ヶ月をすぎると再破裂の危険がほとんど消失します。従って、より急性期の治療が要求されます。
嚢状動脈瘤の場合、動脈瘤部分のみをクリップではさんで破裂を予防するクリッピング術という開頭手術あるいは、血管内操作によってカテーテルからコイルを送って動脈瘤内部を充填する治療(血管内治療)があります。
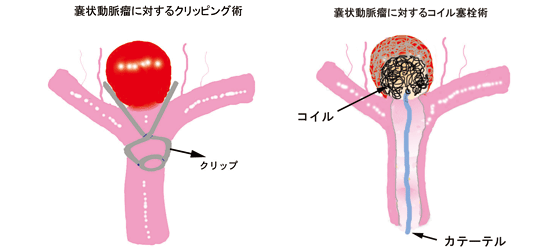
しかし、解離性脳動脈瘤の場合は構造上、動脈瘤ごと血管を閉塞する必要があります。図のように開頭手術によるトラッピング、近位部クリッピングあるいは、コイルによって内部を充填する方法(血管内治療)があります。
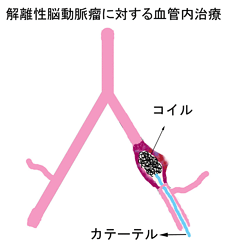
椎骨動脈は、左右2本存在しており、これが1本に合流して脳底動脈になります。同程度の椎骨動脈の1本を閉塞しても、脳底動脈以降の血流は問題なく、椎骨動脈解離性動脈瘤の場合は、このような治療が可能です。しかし、椎骨動脈には小脳を栄養する後下小脳動脈という1本の比較的太い血管と、延髄を栄養する非常に細い穿通枝が2-5本出ており、治療によって椎骨動脈を閉塞する際に、これらの血管の血流が途絶えると脳梗塞をきたします。
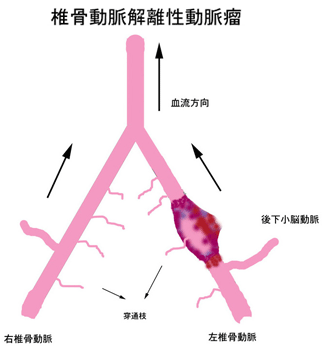
後下小脳動脈の血流は治療の工夫によって大体の場合、残すことができますが、閉塞すると同側の小脳が脳梗塞になり、運動失調をきたしますし、広範囲の場合は意識障害をきたします。動脈瘤の中央付近から後下小脳動脈が出ている場合の治療は困難な場合があり、頭蓋外の血管と後下小脳動脈を吻合するバイパス術を要する場合があります。また、穿通枝が動脈瘤部分から出ている時は、動脈瘤の閉塞とともに、これらの血流低下を来たし、延髄の外側部分が脳梗塞になります。この際の症状は、ワレンベルグ症候群と言われ、感覚障害、運動失調、嚥下障害などをきたします。著者の経験では、椎骨動脈に治療的閉塞を行った時に、約5%で運動失調、嚥下障害など日常生活に影響を与える後遺症が永続しました。
日本国内における、動脈瘤(嚢状動脈瘤、解離性脳動脈瘤)の治療における現状は、開頭術が約8割、血管内治療が約2割で、血管内治療が漸増傾向にあります。解離性脳動脈瘤は、疾患の病態が把握されてきた歴史が浅く、治療成績に関して大規模な数を集めて成績を論じたものはありませんので、筆者自身の治療成績を呈示します。
1985年から2012年に至るまで、285例の解離性脳動脈瘤を経験し、このうち非出血発症156例(うち椎骨動脈 103例)、くも膜下出血発症のものが129例 (うちが椎骨動脈101例)でした。
- 椎骨解離性動脈瘤 くも膜下出血例の治療成績 (1985 - 2012.1) -
101人中 状態が許す方75人に開頭手術が行われ、生活自立の状態まで改善したのは42人(56.0%)であり、介助、寝たきり17人(22.7%)、死亡 16人(21.3%)でした。ただ、くも膜下出血の場合は、最終転帰は手術前の状態にかなり依存し、単純に手術の成否のみでは、はかれません。手術が行われなかった方は26人で、このうち21人が死亡。手術が行われなかった理由は、19人が再出血による状態悪化であり、5人が来院時の重症度でした。101人全体での成績は、生活自立 42人(41.6%), 介助、寝たきり22人 (21.8%), 死亡 37人 (36.6%)でした。生活を制限する後遺症としては、嚥下障害、平衡障害が代表的でした。(なお、治療成績は発症3-6か月後の評価です)- 解離性脳動脈瘤の治療体制と血管内手術 -
解離性脳動脈瘤の治療においても最近は血管内手術の増加が見られています。しかし、まだ、すべての脳神経外科施設に血管内治療の専門医が常駐しているわけではなく、すぐに治療体制に入れない場合も多いと考えられます。解離性動脈瘤のくも膜下出血例の場合は救急車で搬送された施設の治療体制によって、より早く対応できる治療方法 (開頭手術、血管内手術)を選択するべきだと考えます。開頭手術、血管内手術のそれぞれの特徴を述べます。【開頭手術】
| プラス面 | ・後下小脳動脈と動脈瘤の関係にかかわらず、治療が可能 ・術中に破裂しても止血可能 ・穿通枝(主幹動脈から出ている重要な細い動脈)を温存することができる率が高い |
| マイナス面 | ・頭部に創が残る ・周囲の構造物(特に嚥下に関する脳神経)の損傷するリスク |
【血管内手術】
| プラス面 | ・血管内手術の体制がある病院では、来院後、開頭手術より早く治療体制に入れる可能性がある。 ・動脈瘤周囲の構造物を直接触ることがないので、それらの損傷がない。 ・頭部に創が残らない |
| マイナス面 | ・操作中に動脈瘤が破裂した場合、出血を止めることが困難で、致命的になる可能性が高い ・後下小脳動脈が動脈瘤から出ている場合には、血管内手術のみでは根治的な治療ができない ・長期の治療成績がでていない |
非出血性解離性脳動脈瘤
- 頭痛やめまいなどの症状で発見された場合(脳梗塞例を含む) -
このような症状で発見された非出血性のものでは血管の外径が大きくなっていない動脈解離タイプから、動脈瘤状に膨らんだ解離性脳動脈瘤タイプまで様々な形状のものがあります。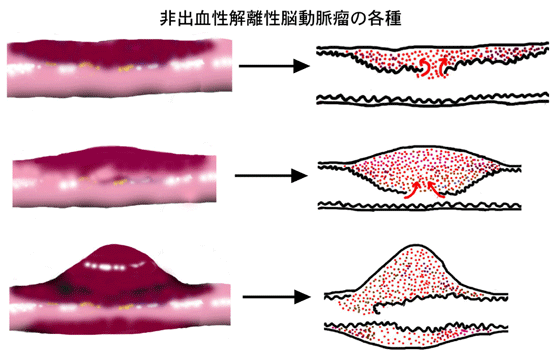
解離性脳動脈瘤の経時的な病理学的な所見から、頭痛やめまいなどの症状が生じた時が解離性脳動脈瘤の発生した時点と考えられます。発見された動脈瘤に対して破裂を予防する処置(手術、コイル治療を含めて)を施行するかどうかは、今後コンセンサスを作って行く必要があります。 出血以外で発症するものでは、動脈硬化による脳梗塞のように発作を繰り返すものは殆どありませんが、発症3週間以内に、動脈瘤の形状が変化したり、そのまま解離を生じた動脈ごと閉塞したりする例が約90%見られるという報告があります(文献 8)。実際、最初は狭窄部分だけの所見であり、動脈硬化による血管の狭窄と区別ができず、形状の変化により動脈解離の診断がつく場合もあり、動脈瘤の形態は、多種多様の経時的変化を示します。
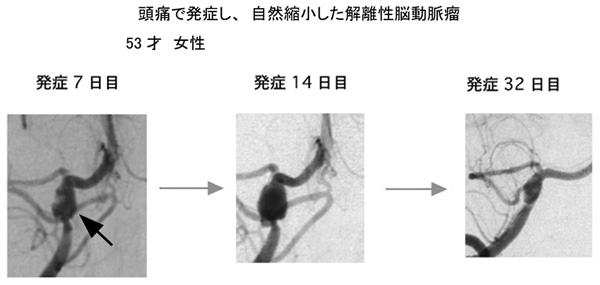
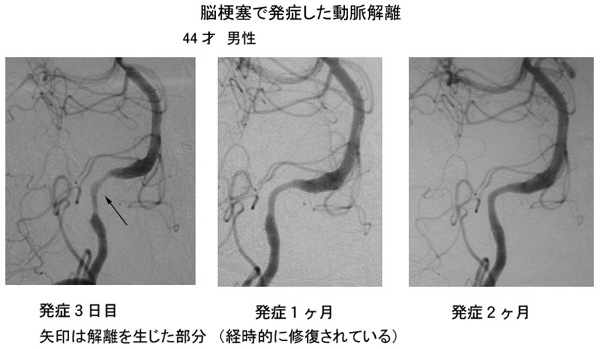
未破裂で発見された解離性脳動脈瘤の治療方針について
(文献9)先に述べたようにくも膜下出血を生じた例では、殆どの例に先行性の項部、後頭部痛の訴えがあります。破裂するまでの間は動脈瘤が形成され未破裂状態にあったと考えられます。動脈瘤の発生時点からの日が近いほど(特に1週間以内)動脈瘤の修復組織ができていないこと(修復組織が完成して動脈瘤が安全な状態になるのは約2ヶ月かかります)、大きい動脈瘤ほど壁が薄くて破裂する率が高いことは病理所見から見られる事実です。また、進行性に増大するものも危険だと一般的には言えます。しかし、無症候のものも含めると動脈解離は結構な頻度で生じており、その300-600に1つが破裂してくも膜下出血を生じるというデータと、それを予防する処置が、椎骨動脈を一本閉塞し、それによって脳梗塞などの後遺症をほぼ残さずにできる安全率が95%ぐらいである現状を考えると、治療するかどうかは個々の動脈瘤ごとに、充分検討して決定すべきと考えます。
筆者自身の未破裂の状態で診断された解離性脳動脈瘤の治療データを示します。98例中、1例は破裂してくも膜下出血で亡くなり、それ以外は、未破裂で終始しています。
比較的長期(2ヶ月から20年)にわたり経過観察できた98例について、初診時の動脈瘤の形状とその変化、破裂の有無を報告します。これは2011年に脳神経外科の世界トップジャーナルであるJournal of Neurosurgery誌に採用された筆者のデータ(1985-2008年)を元にしています。
未破裂の状態で診断された解離性脳動脈瘤の自然歴のデータ(水谷)
全体で見ると、98例中破裂した例が1例 (死亡)で、動脈瘤発生(頭痛)をDay 0とすると Day11に破裂を生じています。破裂した例は、動脈瘤の最大径が周囲の椎骨動脈の3倍の径があり、シリーズ中ほぼ最大の動脈瘤でした。それ以降の破裂例はありません。逆に、動脈瘤が破裂してくも膜下出血を生じた108例についてのデータを示します。動脈瘤発生時の頭痛(Day 0)から、実際の破裂に至った日は、Day 0 : 43例、Day 1: 19例、Day 2 : 12例、Day 3 : 7例、Day 7 : 2例、Day 11 : 1例、でそれ以降の破裂例はありません。診断時には昏睡状態等であり頭痛があったかどうか不明な方は、24例でした。上記のデータでは、破裂例に関しては動脈瘤発生時の頭痛がはっきりしていた84例のうち、81例(96.4%)が Day 3以内に動脈瘤が破裂しており、最長は11日です。
上記の動脈瘤の自然修復の経過と考え合わせると、動脈瘤発生時の頭痛(Day 0)からみて Day 4以降に経過した例はかなり安全であり、特に約2週間以上経過したものはほぼ破裂の危険はなかったということになります。また、ちなみに未破裂で発見された解離性動脈瘤について、先行性の頭痛(Day 0)から Day 3 以内に画像診断された例が, 65.7%であり、残りの34.3%がDay 4以降に診断されていました。
このことは頭痛を契機に診断される例の約 2/3は、診断時にすでにかなり安全な状態になっているということを示します。
者のシリーズは世界的にも、過去のほぼ最大例数を含むものだと考えますが、今後はもっと大きい臨床データをまとめていく必要あります。
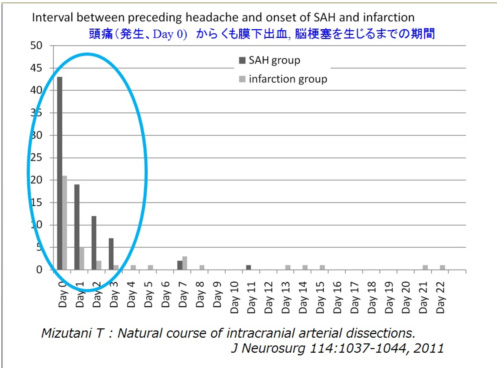 *発生日をDay0とすると 破裂してくも膜下出血を生じるのはDay 3以内が 96.4% である
*発生日をDay0とすると 破裂してくも膜下出血を生じるのはDay 3以内が 96.4% である- 無症候で発見されたもの -
無症候で偶然に発見されたものは、まずその形やMRIなどの所見から、慎重に解離性脳動脈瘤かどうかを検討する必要があります。解離性脳動脈瘤か他のタイプの本幹動脈瘤かどうかは、最終的に判断できないこともあります。また、無症候の解離性脳動脈瘤は、発生時点がわからないため、発生してから2ヶ月たったものは安全という考えを基本とすると、ほとんどの 無症候性のものは安全と言うことができますが、形状の変化を追うことは治療方針を決める上で重要です。ただし、両側椎骨動脈に発生したもので、片方に治療的椎骨動脈閉塞を行った結果、もう片方の無症候性動脈瘤に流れる血流が増加して、破裂した報告はあります。<文献による補足説明>
1:Mizutani T, Miki Y, Kojima H, et al : Proposed classification of non atherosclerotic cerebral fusiform and dissecting aneurysms. Neurosurgery 45 : 253-260,19992 :Mizutani T : Pathological mechanism and three-dimensional structure of cerebral dissecting aneurysms.
J Neurosurg 94 :712-717, 2001
3:椎骨動脈解離例にみられる椎骨動脈の器質化を伴う内弾性板断裂について
斎藤一之、高田綾、他 第44回神経病理学会総会 2003 5月 抄録集集
1999-2002年にかけて東京都監察医務院で剖検を行った突然死173例について、椎骨動脈の連続切片による観察を行った所、くも膜下出血、大動脈解離を除いた、窒息、縊死などの対照群94例で10人(10.6%)に内弾性板の断裂と内膜による補修(器質化) を認めた。
*解離性脳動脈瘤によるくも膜下出血の発生率が、1-2人/人口30万人/年、解離性動脈瘤の発生が20-70才の50年間に生じると仮定すると、30万人x 1/10 x 1/50 = 600人すなわち、小さい動脈解離まで含めると、1-2 / 600の割合で破裂してくも膜下出血を生じ、その他の解離性動脈瘤は破裂しないというシミュレーションができる。
4:Mizutani T, Kojima H, Asamoto S : Healing process for cerebral dissecting aneurysms presenting with subarachnoid hemorrhage. Neurosurgery 54 : 342-347, 2004 解離性動脈瘤の治癒機転について
5:Mizutani T,Aruga T,Kirino T,et al : Recurrent subarachnoid hemorrhage from untreated ruptured vertebrobasilar dissecting aneurysms. Neurosurgery 36 :905-913, 1995 くも膜下出血で発症した解離性脳動脈瘤の再破裂について
6:山浦晶、吉本高志、橋本信夫、小野純一 : 非外傷性頭蓋内解離性病変の全国調査
脳卒中の外科 26 : 79-95, 1998
7:Yamada M, Kitahara T, Kurata A, et al : Intracranial vertebral artery dissection with subarachnoid hemorrhage : clinical characteristics and outcomes in conservatively treated patients. J Neurosurg 101 : 25-30, 2004
8:Nakagawa K, Touho H, Morisako T, et al : Long-term follow up study of unruptured vertebral artery dissection: clinical outcomes and serial angiographic findings. J Neurosurg 93 : 19-25, 2000
9 : Mizutani T : Natural course of intracranial arterial dissections. J Neurosurg 114 : 1037-1044, 2011
頭蓋内脳動脈解離の自然歴について
別表
< 再破裂データ比較(くも膜下出血発症の解離性椎骨動脈瘤)>
Mizutani T (1995) 42例中 71.4% (30例) が再破裂 ( 再破裂例中 56.7% (17例) は24時間以内、80% (24例) は1週間以内) 最長41日目
全国調査 ( 1998 ), 山浦晶ら
206例中、14.1% (29例)に再破裂
Yamada M (2004) 24例中 58.3% (14例)が再破裂、 ( 再破裂例中 71.4% (10例) は6時間以内、93% (13例) は24時間以内)